La Dermatite Atopica (DA) è una flogosi cutanea più o meno intensa, ad andamento cronico-recidivante che fa parte di un quadro più complesso ed articolato noto come atopia.
L’atopia
è una condizione costituzionale, spesso famigliare, caratterizzata
da un’iperreattività della cute e delle mucose (bronchiali,
congiuntivali, enteriche), scatenata da fattori apparentemente
normali.
Le
manifestazioni cliniche dell’atopia sono rappresentate da asma,
rinite allergica, congiuntivite e dermatite atopica.
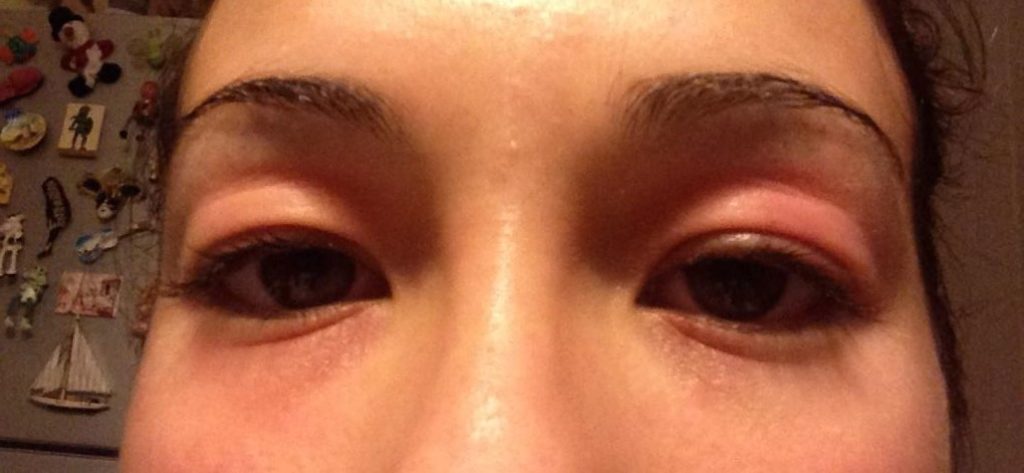
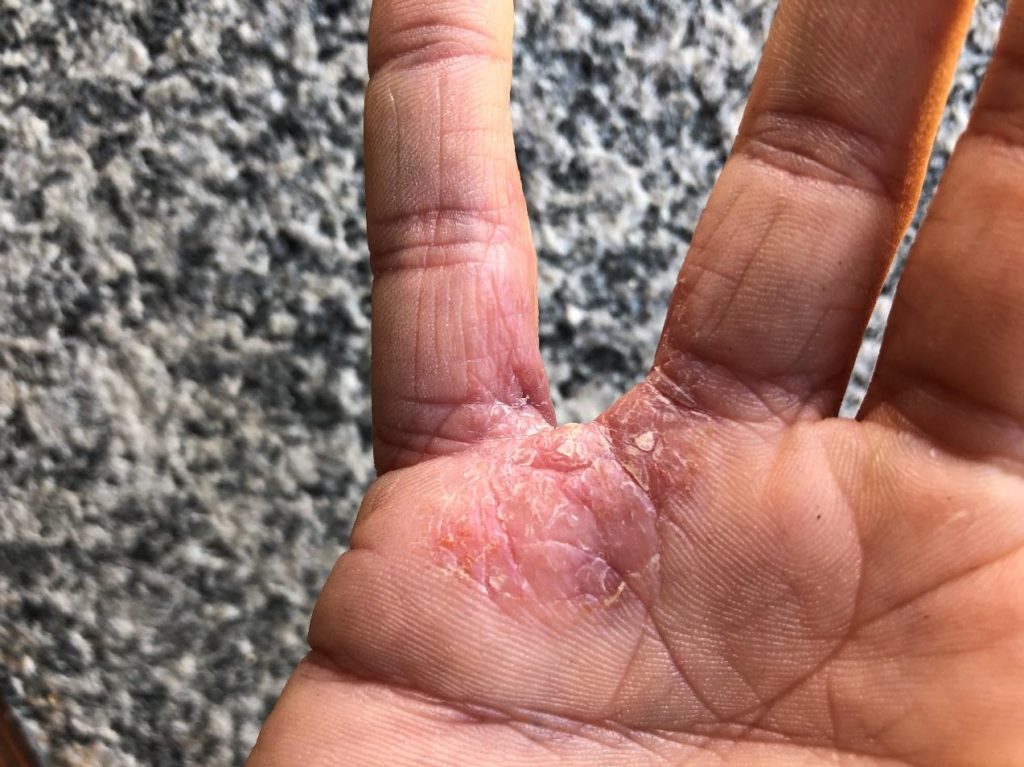
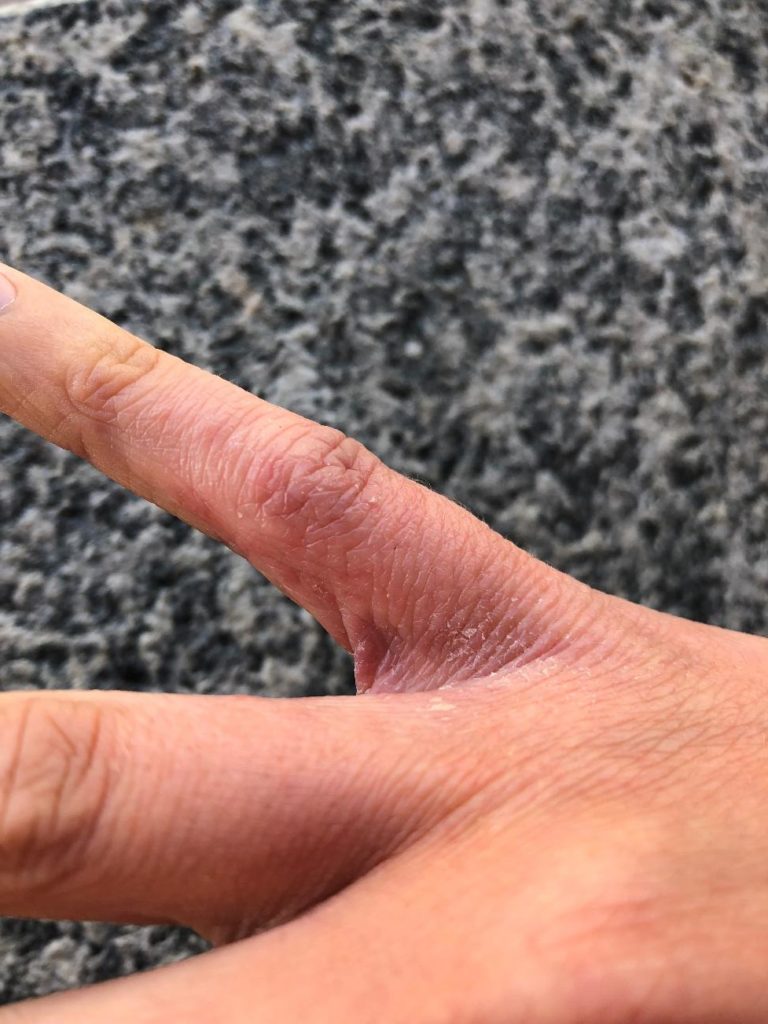
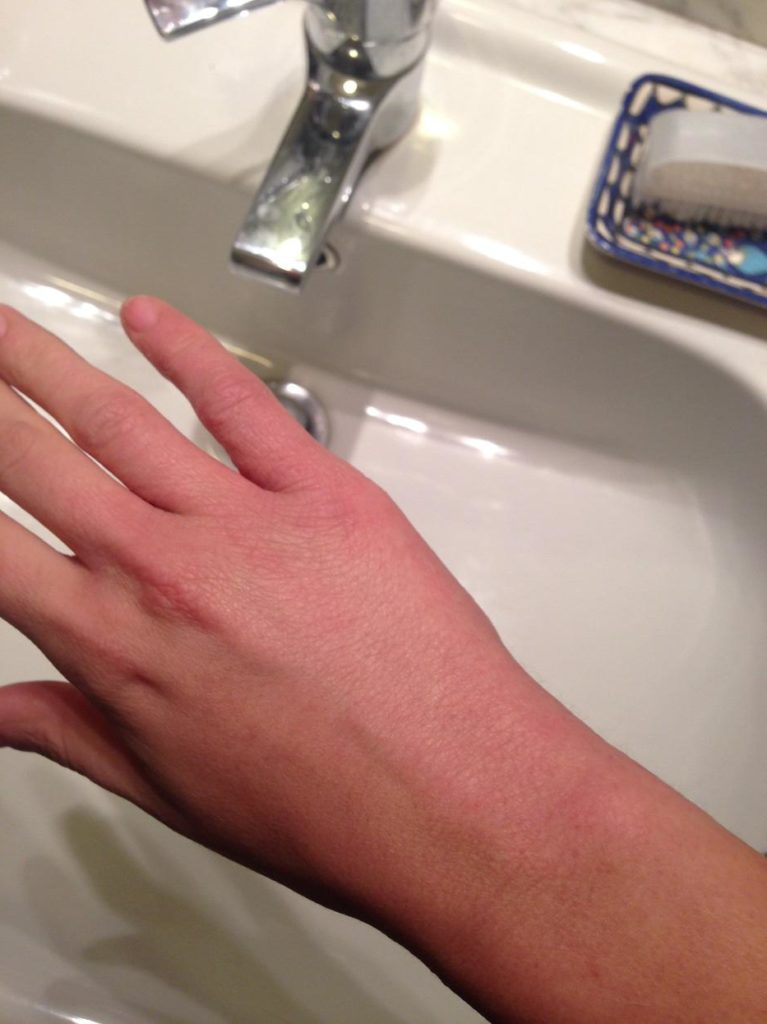
La pelle del soggetto con DA è caratterizzata da cute secca, arrossata e pruriginosa con chiazze rosse e vescicole in varie parti del corpo. Il prurito può essere più o meno intenso con tendenza a peggiorare durante la notte.
Nei
casi più gravi la dermatite diventa umida, essudante e poi si
ricopre di croste.
Microbiota
cutaneo
La pelle dei pazienti con DA presenta notevoli anomalie microbiotiche; S. aureus ad esempio si trova comunemente sulla loro pelle.
In generale la prevalenza delle varie specie all’interno del microbiota è diversa a seconda dei siti del corpo, ed è più pronunciata nei siti come la fossa poplitea (depressione nella parte posteriore dell’articolazione del ginocchio), la fossa antecubitale (depressione sulla superficie anteriore di l’articolazione del gomito) e nella cute infiammata, questa diversità microbica si riduce durante la riacutizzazione della DA.
La diversità del microbiota è diminuita nella pelle infiammata, favorendo la presenza di membri del genere Staphylococcus in particolare di S. aureus.
S. aureus esprime numerosi fattori di virulenza che hanno dimostrato un ruolo nella patogenesi delle infezioni sia superficiali che invasive; questi diversi fattori di virulenza contribuiscono alla patogenesi o alla esacerbazione della malattia attraverso meccanismi che agiscono sui cheratinociti e sulle cellule immunitarie.
Oltre al ruolo ben definito di S. aureus nella DA, altri organismi, tra cui i lieviti, hanno probabilmente ruoli sostanziali nella stimolazione dell’infiammazione cutanea.
La
disseminazione cutanea del virus dell’herpes
simplex (HSV),
in particolare nei siti lesionati, si verifica in generale in meno
del 3% dei pazienti con DA; tuttavia, come per le infezioni da S.
aureus,
la sua comparsa è maggiore nei pazienti con DA più grave.
Il soggetto con DA ha quindi una tipologia di organo pelle definibile anche come “pelle sensibile”.
Dallo studio strumentale dei parametri biofisici basali, la pelle sensibile, rispetto a quella normale, dimostra aumento di alcuni e diminuizioni di altri:
Valori superiori di TEWL, pH, colore, flusso microcircolatorio capillare che indicano propensione a disidratazione, arrossamento, fragilità capillare e minore difesa acida; valori inferiori di spessore epidermico, capacitanza, sebometria che corrispondono a maggiore possibilità di penetrazione transdermica, minore contenuto d’acqua dello strato corneo, minore secrezione sebacea.
Sedi,
clinica e diagnosi
Non
ci sono test diagnostici specifici per la DA.
La
diagnosi del disturbo si basa su criteri che tengono conto della
storia del paziente e delle manifestazioni cliniche.
La
diagnosi richiede la presenza di una condizione cutanea pruriginosa e
tre o più criteri minori, che variano a seconda dell’età del
paziente.
Nei neonati, le superfici del cuoio capelluto, del viso, del collo, del tronco sono generalmente colpite.
I bambini hanno tipicamente coinvolgimento della superficie flessoria (pieghe del gomito e dietro il ginocchio), collo, polsi e caviglie.
Nell’adolescenza e nell’età adulta, la superficie flessoria, le mani e i piedi sono generalmente interessati.
Indipendentemente dall’età, il prurito in genere continua per tutto il giorno e peggiora durante la notte, portando alla perdita del sonno e a considerevoli menomazioni della qualità della vita.
A
volte è difficile differenziare la DA da altre condizioni della
pelle (es. dermatite seborroica, dermatite da contatto, psoriasi,
scabbia); tuttavia, una storia familiare di atopia e la distribuzione
delle lesioni sono utili in molti casi per la diagnosi.
In sintesi, le sedi più colpite sono il volto intorno alla bocca, guance ed intorno agli occhi con interessamento delle palpebre .
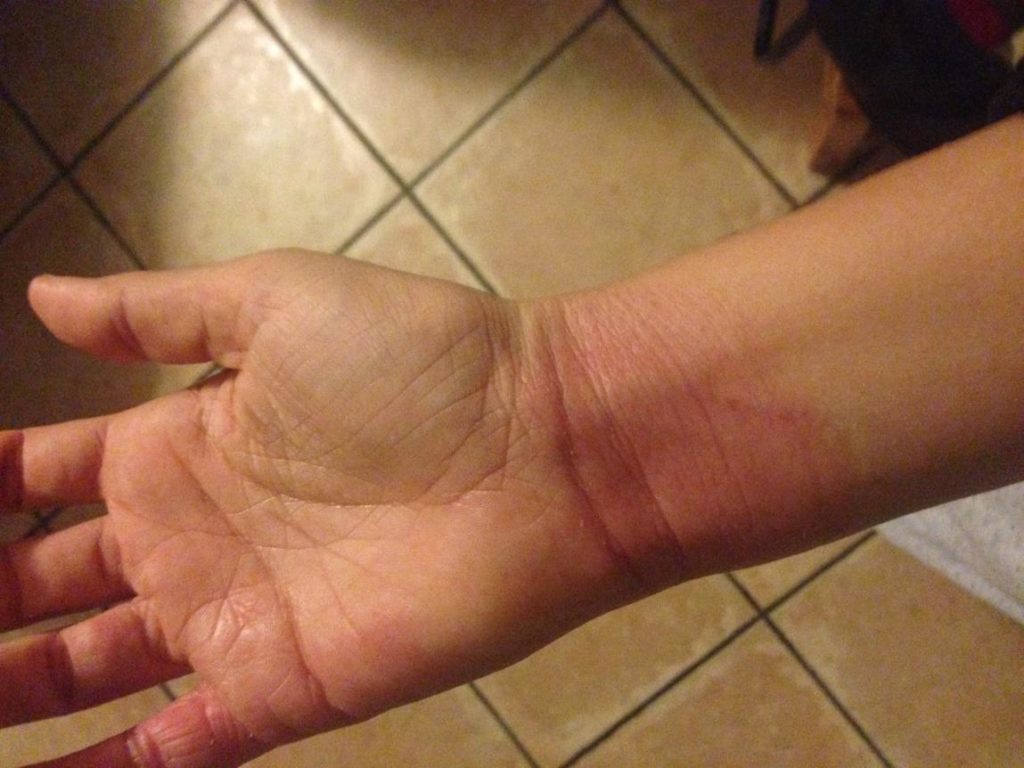
Nelle braccia la dermatite interessa soprattutto le pieghe del gomito, polso.
Alle
gambe la si presenta soprattutto alla piega del ginocchio.
Colpisce
spesso il collo sia nei bambini sia negli adulti, nei bambini spesso
interessa anche tutto il tronco.
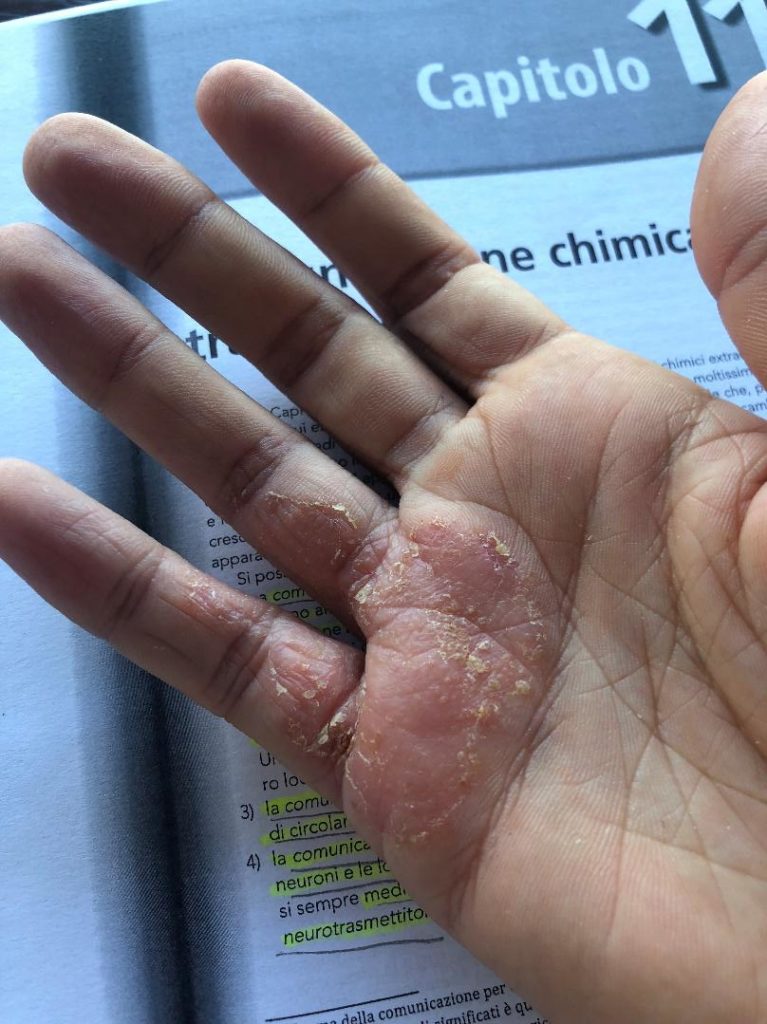
Ai piedi e alle mani interessa soprattutto la parte dorsale e meno di frequente quella del palmo.
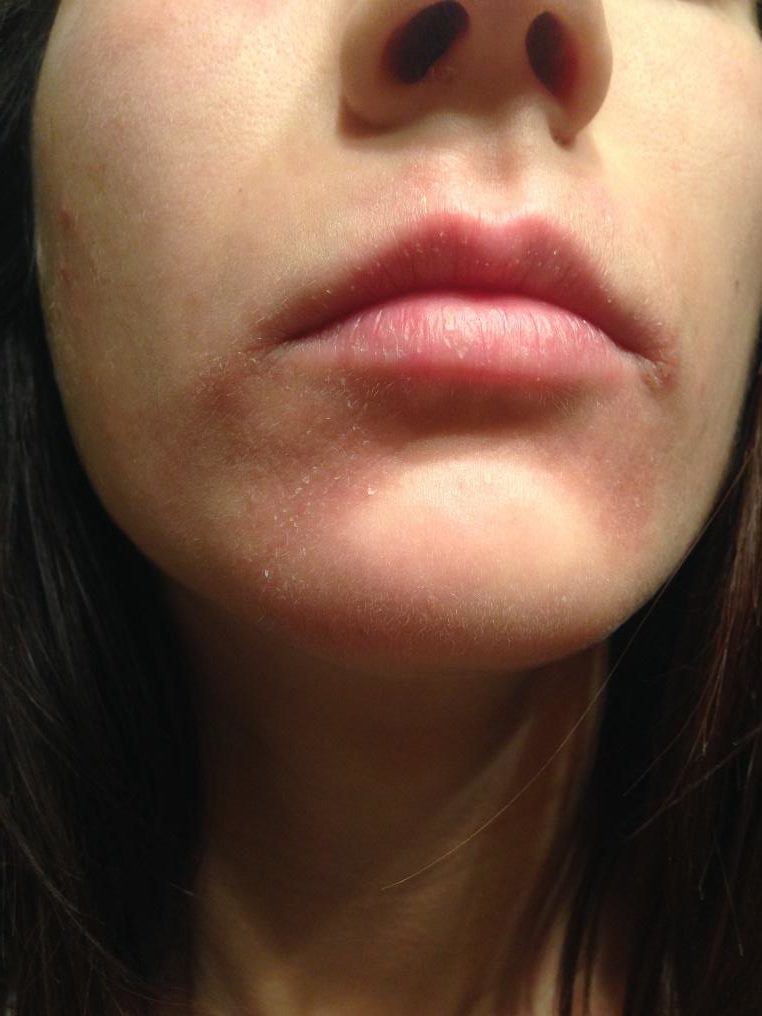
Anche le labbra sono interessate, con secchezza e fissurazioni.
(le fotografie sono manifestazioni sulla mia persona in seguito anche all'utilizzo di immunosopressore Tacrolimus)
Cause
Le
cause della DA non sono note.
La
predisposizione genetica, che induce un’alterata risposta immune, è
la causa fondamentale alla quale si associano alterazioni della
funzione di barriera cutanea dello strato corneo. Queste alterazioni
contribuiscono a favorire la reazione infiammatoria sulla pelle.
In
particolare, nello strato corneo, strato più superficiale della
pelle, si è evidenziata una carenza di ceramidi, lipidi fondamentali
per mantenere una corretta idratazione ed una funzione barriera
ottimale.
Per
questo motivo la pelle dei soggetti atopici è sempre più secca
rispetto ai soggetti normali.
I
soggetti affetti da DA hanno una funzione barriera della pelle
difettosa per cui entrano in contatto con sostanze normalmente tenute
all’esterno, si tratta di uno stato di iper-reattività cutanea a
stimoli comuni con alto grado di familiarità.
Il
cambiamento di stagione e lo stress psicofisico sono tra le cause di
scatenamento e peggioramento.
Concause note sono: cambio di stagione, ambiente umido, mancanza di esposizione al sole, contatto con polveri ambientali, contatto con forfore animali, lavaggi troppo frequenti, affaticamento fisico, affaticamento psichico, stress emotivi, malattie intercorrenti, uso di farmaci ecc.
Filaggrina
Il
più forte fattore di rischio genetico noto per la DA sono mutazioni
nulle semi-dominanti nel gene FLG, che codifica per la proteina
epidermica filaggrina, le quali portano a una riduzione
dell’espressione della filaggrina.
La filaggrina è una proteina strutturale importante nello strato corneo, lo strato più esterno della pelle.
I monomeri di filaggrina in vitro aggregano e allineano i fasci di cheratina e si ritiene che contribuiscano alla resistenza meccanica e all’integrità dello strato corneo.
I
prodotti di degradazione della filaggrina, insieme agli ioni cloruro
e sodio, lattato e urea, formano un fattore idratante naturale, un
rivestimento protettivo che ha un ruolo nell’idratazione epidermica e
nella funzione barriera.
Le mutazioni di FLG causano principalmente ittiosi vulgaris, un disturbo di cornificazione dove la differenziazione dei cheratinociti anomali si traduce in pelle secca, squamosa ed ispessita.
Una
maggiore permeabilità cutanea alle sostanze esogene è stata
proposta come il meccanismo più plausibile che collega la carenza di
filaggrina alla DA.
Valutazione
dell’allergia
Una
stretta relazione tra dermatite atopica e allergia alimentare,
specialmente durante l’infanzia, è ben consolidata.
Negli
studi clinici, circa il 35% dei bambini con DA da moderata a severa
ha presentato allergie alimentari. In generale, più il paziente è
giovane, più è probabile che specifici allergeni alimentari possano
aggravare la malattia. Al contrario, le allergie alimentari sembrano
avere un ruolo piccolo, se non nullo, nell’adulto (~ 10%).
Molti
pazienti con DA, in particolare quelli con malattia grave, mostrano
sensibilizzazione IgE-mediata ad allergeni comuni e nella prima
infanzia, le risposte alle IgE sono di solito dirette contro gli
allergeni alimentari.
La sensibilizzazione agli allergeni inalati si verifica per lo più dopo l’infanzia e può causare riacutizzazioni della DA. Le comorbidità più comuni sono la rinite allergica e l’asma.
La
DA è anche associata a diverse condizioni non atopiche, in
particolare a disturbi della salute mentale e altre malattie
autoimmuni o immuno-mediate. Robusta evidenza mostra che i bambini e
gli adolescenti con DA hanno un aumentato rischio di sviluppare
disturbi mentali, in particolare disordine da deficit di attenzione,
iperattività, depressione, ansia, disturbi della condotta e autismo;
questa relazione è ulteriormente aggravata dal disturbo del sonno e
dalla gravità della malattia.
I bambini con DA grave o ad esordio precoce ed a più lunga durata hanno un rischio molto più elevato di allergia alimentare. Gli allergeni più comuni sono l’arachide, l’uovo di gallina e il latte di mucca, ma altri allergeni stanno guadagnando importanza, incluso il sesamo.